Cardiopatía Isquémica
La cardiopatía isquémica puede manifestarse de diferentes formas clínicas: angina estable, angina inestable o infarto de miocardio (las dos últimas englobadas dentro del concepto síndrome coronario agudo).
Continúa siendo la 1ª causa de muerte en España a día de hoy (Datos del INE, marzo 2016), debido fundamentalmente a la alta prevalencia de factores de riesgo cardiovascular en la población: hipertensión arterial, dislipemia, diabetes mellitus, tabaquismo, obesidad, sedentarismo, entre otros.
La angina estable tiene un mecanismo de producción diferente a la angina inestable o infarto. En el primer caso, es el crecimiento progresivo de una placa de ateroma dentro de la arteria coronaria el que compromete el flujo de sangre y de esta manera se disminuye el aporte de oxígeno al músculo cardiaco, lo que hace que se manifieste la angina (isquemia). En el segundo caso, la rotura de una placa de ateroma (independientemente del tamaño) produce la formación aguda de un trombo en el interior de la arteria coronaria, comprometiendo el flujo de sangre. Cuanto más ocupe el trombo y más se tarde en reparar el problema, peor pronóstico tendrá el paciente, por lo que no se debe demorar la asistencia médica inmediata.
SÍNTOMAS
Habitualmente el síntoma principal es dolor opresivo en el lado izquierdo o región central del tórax, que puede irradiarse hacia brazo izquierdo, cuello, mandíbula o epigastrio (“boca del estómago”) y puede ir acompañado de cortejo vegetativo. En ocasiones el dolor torácico comienza tras iniciar un esfuerzo (caminar, subir escaleras o cuestas,…) y cede en cuanto se detiene el esfuerzo. Se trataría entonces de la denominada angina de esfuerzo o angina estable. Es preciso acudir al cardiólogo para que estudie el caso en profundidad.
Pero en otras ocasiones puede que el dolor torácico aparezca estando en reposo, o incluso mientras se está durmiendo, durando el episodio más de 20-25 minutos. Se trataría de un cuadro inestable, compatible con angina inestable o incluso infarto agudo de miocardio. La diferencia entre uno y otro radica en el daño que se produce a nivel del músculo cardiaco (mínimo en la angina inestable, mucho mayor en el infarto). No obstante, ambos cuadros clínicos requieren de un tratamiento urgente, por lo que hay que avisar al 112 o acudir inmediatamente a Urgencias si se encuentra a menos de 10-15 minutos del hospital y puede ir acompañado (nunca conduciendo el enfermo).
Los pacientes diabéticos son una población especial, que rara vez refieren los síntomas típicos de angina. Es por eso que ante cualquier molestia torácica o malestar generalizado en estos pacientes, acudan a Urgencias para valoración médica y realización de un electrocardiograma.
DIAGNÓSTICO
Los antecedentes personales, y sobre todo, la anamnesis (lo que cuenta el paciente) son la base para la sospecha diagnóstica. Se realiza en primer lugar un electrocardiograma, donde se observa el ritmo cardiaco y la existencia o no de alteraciones agudas de la repolarización (que están en relación directa con anomalías en el riego coronario). En muchas ocasiones se objetivarán alteraciones, pero en muchas otras no las habrá, por lo que se debe ampliar el estudio.
La detección de biomarcadores de daño miocárdico en una analítica de sangre pueden servir de ayuda. En determinados casos puede ayudar al diagnóstico la realización de una prueba de esfuerzo, o un TAC coronario. El ecocardiograma doppler-color puede detectar alteraciones de la contractilidad cardiaca, puede determinar la función sistólica (la capacidad de bombeo del corazón) y la existencia de valvulopatías significativas (por ejemplo, estenosis aórtica).
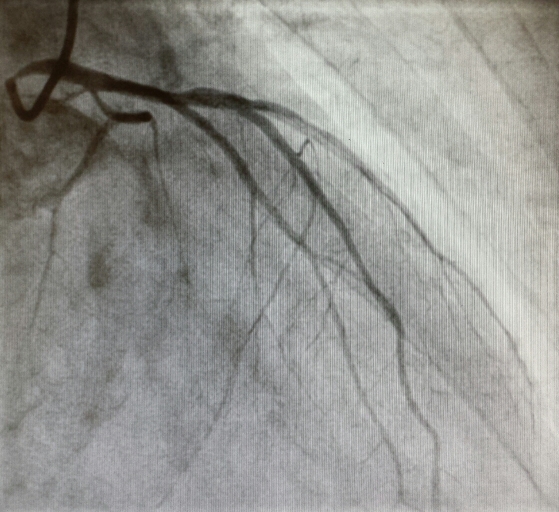
En última instancia, si el diagnóstico está claro o existe una alta sospecha de cardiopatía isquémica, el cateterismo diagnóstico es la prueba principal para determinar el estado de las arterias coronarias.
TRATAMIENTO
Existen diferentes tipos de tratamiento dependiendo de la gravedad del cuadro clínico en cuestión. Todo paciente con cardiopatía isquémica debería tomar un antiagregante, un betabloqueante y una estatina. Existen otros muchos medicamentos que, dependiendo de determinadas circunstancias, deberían tomar los pacientes: IECA, ARA II, eplerenona, ivabradina, ranolazina, nitroglicerina (en parche o comprimidos) o antagonistas del calcio.
El cateterismo coronario puede diagnosticar estenosis significativas dentro de las arterias coronarias, y tiene la ventaja de que, si son accesibles, pueden tratarse en el mismo procedimiento (no ocurre lo mismo con el TAC coronario, que ofrece exclusivamente un diagnóstico). El tratamiento se realiza mediante stents (ver más en Preguntas Frecuentes: ¿Qué es un stent?). Cuando las lesiones son múltiples, localizadas en el tronco coronario izquierdo o de difícil tratamiento percutáneo, se puede optar por la revascularización quirúrgica (bypass aorto-coronario), mediante injertos de arteria mamaria o vena safena a las arterias coronarias afectadas. En determinados casos no es posible la revascularización (ni percutánea ni quirúrgica) por ser las arterias coronarias de fino calibre y mala calidad, por lo que se opta por el tratamiento médico.
En el caso de que se implanten stents, el paciente debe tomar doble antiagregación (es decir, dos fármacos con capacidad antiagregante, uno de ellos es el acido acetilsalicílico y el segundo clopidogrel, prasugrel o ticagrelor) durante un tiempo determinado, dependiendo del tipo de stent, el tipo de evento acontecido (síndrome coronario agudo o angina estable) y la toma concomitante de anticoagulantes por otros motivos.













 Ilustre Colegio Oficial de Médicos
Ilustre Colegio Oficial de Médicos Team 2012 -
Team 2012 - Team 2013 -
Team 2013 - Registro de Recursos Sanitarios
Registro de Recursos Sanitarios